Abnormaler Leberfunktionstest (LFT) und Diabetes
Übersetzt aus dem Englischen. Original anzeigen.
- Leberfunktionstests (LFTs) umfassen im Allgemeinen:
- Serum-Aminotransferasen, alkalische Phosphatase, Bilirubin, Albumin (Messungen der Gerinnungsfunktion, wie z. B. die Prothrombinzeit, können ebenfalls in ein Leberfunktionstestprofil aufgenommen werden)
- Aminotransferasen (Alanin-Aminotransferase (ALT) und Aspartat-Aminotransferase (AST)) messen die Konzentration intrazellulärer Leberenzyme, die in den Blutkreislauf ausgetreten sind - sie dienen als Marker für die Schädigung der Hepatozyten
- alkalische Phosphatase (AP), Gamma-Glutamyl-Transpeptidase (GGT) und Bilirubin dienen als Marker für die Gallenfunktion und Cholestase
- Albumin und Prothrombin spiegeln die synthetische Funktion der Leber wider.
- Die nichtalkoholische Fettlebererkrankung (NAFLD) umfasst ein breites Spektrum von Leberpathologien, das von der reinen Fettleber bis hin zur schwereren nichtalkoholischen Steatohepatitis reicht (1)
- Die NAFLD ist in den Vereinigten Staaten die häufigste Ursache für chronisch erhöhte LFT-Werte sowohl bei Diabetikern als auch bei Nichtdiabetikern
- Von den Patienten mit NAFLD sind 60-95 % fettleibig, 28-55 % haben Typ-2-Diabetes und 20-92 % leiden an Hyperlipidämie (2)
- wenn sich die NAFLD bei Menschen entwickelt, die keine starken Trinker sind, hat die Krankheit im Allgemeinen einen gutartigen klinischen Verlauf (3,4)
- Die NAFLD ist eine Ursache für eine Leberentzündung, die histologisch der alkoholbedingten Lebererkrankung ähnelt, aber in der Regel langsam fortschreitet und einen geringen Schweregrad aufweist. Die Erkrankung kann jedoch letztlich zu einer Zirrhose führen (4)
- es gibt Hinweise auf einen Zusammenhang zwischen NAFLD und Fettleibigkeit, Dyslipidämie und Insulinresistenz (4,5)
- NAFLD führt in der Regel zu einer asymptomatischen Erhöhung der Leberenzymwerte (6), einschließlich ALT und AST - ALT findet sich hauptsächlich in der Leber, während AST auch in anderen Geweben vorkommt und ein weniger spezifischer Marker für die Leberintegrität ist
- bei marker-negativ erhöhten LFT-Werten ist die wahrscheinlichste histologische Diagnose eine fettige Lebermetamorphose mit gelegentlicher Fibrose (6)
- eine signifikante Eisenanreicherung ist bei NAFLD nicht zu beobachten (7)
- Die NAFLD ist in den Vereinigten Staaten die häufigste Ursache für chronisch erhöhte LFT-Werte sowohl bei Diabetikern als auch bei Nichtdiabetikern
- Erhöhte ALT-Werte sind auch ein Risikofaktor für die Entwicklung von Typ-2-Diabetes und deuten auf eine mögliche Rolle einer erhöhten hepatischen Glukoneogenese und/oder Entzündung in der Pathogenese von Typ-2-Diabetes hin (2)
- In prospektiven Studien wurde festgestellt, dass die ALT-Werte das Auftreten von Typ-2-Diabetes vorhersagen - und zwar unabhängig von den klassischen Risikofaktoren oder Veränderungen der Fettleibigkeit.
- In prospektiven Studien wurde festgestellt, dass die ALT-Werte das Auftreten von Typ-2-Diabetes vorhersagen - und zwar unabhängig von den klassischen Risikofaktoren oder Veränderungen der Fettleibigkeit.
- Hepatitis-C-Virus (HCV) ist ein bekannter unabhängiger Prädiktor für Typ-2-Diabetes (2)
- es ist bekannt, dass HCV bei Diabetikern häufiger vorkommt (2)
- im Hinblick auf abnorme Leberfunktionstests bei Typ-2-Diabetes (2)
- BMI > 25 kg/m2 und schlecht eingestellter Nüchternblutzucker waren die wichtigsten klinischen Variablen, die mit erhöhten ALT- und GGT-Werten in Verbindung gebracht wurden.
- Erhöhte ALT-Werte standen auch in Zusammenhang mit dem Auftreten von Diabetes innerhalb der letzten 4 Jahre, mit dem Auftreten von Diabetes im höheren Lebensalter (35-51 Jahre) und mit der Einnahme von Diät- oder Sulfonylharnstoff-Medikamenten
- in Bezug auf abnorme Leberfunktionstests bei Typ-1-Diabetes (8)
- Diese wurden mit diabetischen Komplikationen wie Retinopathie und Neuropathie in Verbindung gebracht, unabhängig von Alkoholkonsum, BMI und Blutzuckereinstellung. Es wurde auch ein Zusammenhang zwischen erhöhter GGT und eingeschränkter Gelenkbeweglichkeit festgestellt.
- Diese wurden mit diabetischen Komplikationen wie Retinopathie und Neuropathie in Verbindung gebracht, unabhängig von Alkoholkonsum, BMI und Blutzuckereinstellung. Es wurde auch ein Zusammenhang zwischen erhöhter GGT und eingeschränkter Gelenkbeweglichkeit festgestellt.
- Schlussfolgerung (2):
- Bei Personen mit Typ-2-Diabetes treten häufiger LFT-Anomalien auf als bei Personen, die keinen Diabetes haben.
- die häufigste LFT-Anomalie ist eine erhöhte ALT
- Bei jedem Diabetiker, bei dem eine leichte chronische ALT-Erhöhung festgestellt wird, sollte ein Screening auf behandelbare Ursachen für chronische Lebererkrankungen durchgeführt werden - dieses Screening sollte auch Hepatitis B, Hepatitis C und Hämochromatose einschließen, die bei Typ-2-Diabetes häufiger vorkommen
- Wenn es keine anderen Ursachen für erhöhte LFTS-Werte gibt, wie z. B. Medikamente, Alkohol, Autoimmunität, metabolische Ursachen oder erbliche Ursachen, und für diejenigen, die keine Anzeichen für eine ernsthaftere Lebererkrankung aufweisen (z. B. erhöhte alkalische Phosphatase, erhöhtes Bilirubin, erhöhte Prothrombinzeit oder vermindertes Albumin), wird vorgeschlagen, dass eine weitere diagnostische Abklärung wahrscheinlich nicht erforderlich ist (2). Andere Quellen ziehen weitere Untersuchungen in Betracht, z. B. eine Ultraschalluntersuchung, wenn der ALT-Wert > 80 IE/L bleibt, und eine Überweisung an einen Spezialisten, wenn der ALT-Wert > 120 IE/L ist oder nach drei Monaten weiterhin ein ALT-Wert von > 80 IE/L besteht (10,11)
- Erhöhte ALT-Werte innerhalb der dreifachen Obergrenze des Normalwerts sind keine Kontraindikation für den Beginn einer oralen antidiabetischen oder lipidmodifizierenden Therapie (2). Wenn eine verbesserte Blutzuckereinstellung erreicht wird, können Antidiabetika im Allgemeinen die ALT-Werte senken.
- Bei Personen mit Typ-2-Diabetes treten häufiger LFT-Anomalien auf als bei Personen, die keinen Diabetes haben.
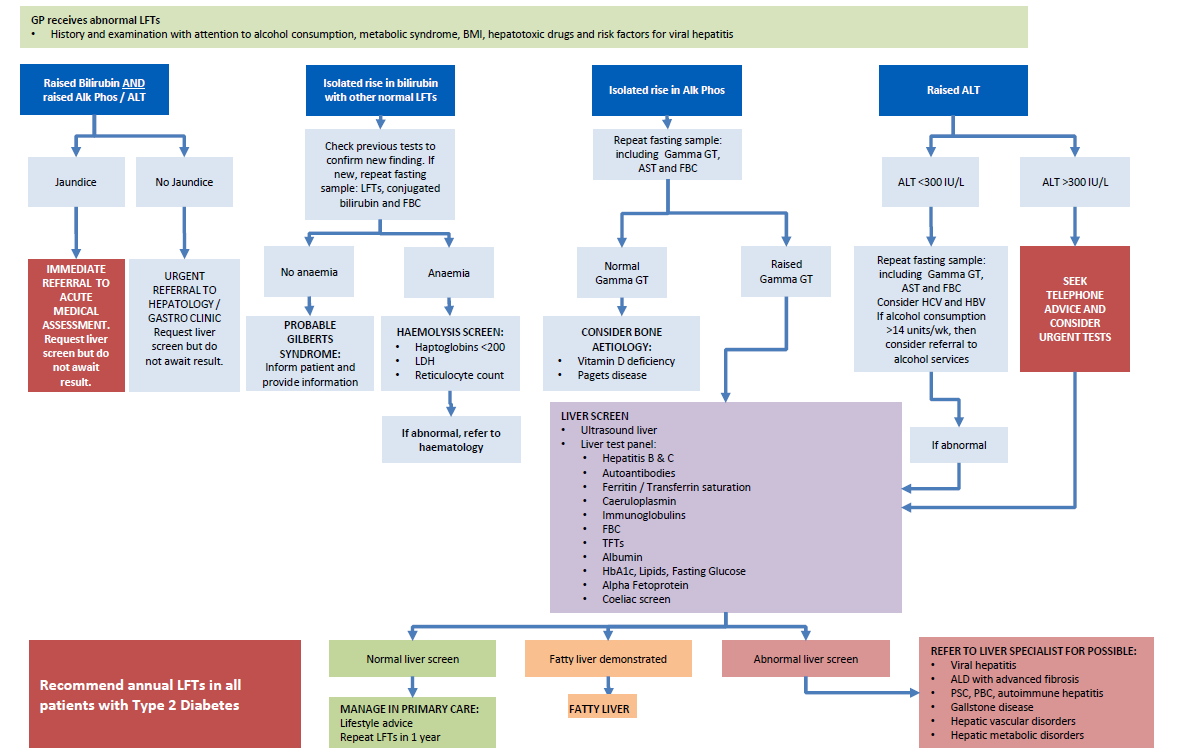
Im Folgenden wird ein Schema für die Untersuchung abnormaler LFTs bei Typ-2-Diabetes vorgeschlagen (12). Beachten Sie, dass bei Verdacht auf eine bösartige Erkrankung der Leber oder der Gallenwege eine dringende Überweisung in die Sekundärversorgung angezeigt ist und nicht eine detaillierte Untersuchung in der Primärversorgung.
Referenz:
- Angulo P. Nichtalkoholische Fettlebererkrankung. N Engl J Med 2002;346: 1221-31.
- Harris EH.Erhöhte Leberfunktionstests bei Typ-2-Diabetes.Clinical Diabetes 2005; 23:115-119.
- Matteoni CA, Younossi ZM, Gramlich T, Boparai N, Liu YC, McCullough AJ. Nichtalkoholische Fettlebererkrankung: ein Spektrum von klinischem und pathologischem Schweregrad. Gastroenterologie 1999;116: 1413-9.
- Powell EE, Cooksley WG, Hanson R, Searle J, Halliday JW, Powell LW. The natural history of nonalcoholic steatohepatitis. a follow-up study of forty-two patients for up to 21 years. Hepatologie 1990;11: 74-80.
- Marchesini G, Bugianesi E, Forlani G, Cerrelli F, Lenzi M, Manini R et al. Nonalcoholic fatty liver, steatohepatitis, and the metabolic syndrome. Hepatologie 2003;37: 917-23.
- Daniel S, Ben Menachem T, Vasudevan G, Ma CK, Blumenkehl M. Prospective evaluation of unexplained chronic liver transaminase abnormalities in asymptomatic and symptomatic patients. Am J Gastroenterol 1999;94: 3010-4.
- Hepatology. 1999 Oct;30(4):847-50.
- Arkkila PE, Koskinen PJ, Kantola IM, Ronnemaa T, Seppanen E, Viikari JS. Diabetische Komplikationen stehen in Zusammenhang mit der Aktivität von Leberenzymen bei Menschen mit Typ-1-Diabetes. Diabetes Res Clin Pract 2001;52: 113-8
- Schindhelm RK et al. Leber-Alanin-Aminotransferase, Insulinresistenz und endotheliale Dysfunktion bei normotriglyceridämischen Personen mit Diabetes mellitus Typ 2. European Journal of Clinical Investigation 2005; 35(6): 369.
- Pulse (2004); 64 (3): 34-6.
- Pratt DS, Kaplan MM. Bewertung abnormaler Leberenzymergebnisse bei asymptomatischen Patienten. NEJM 2000;342:1266-71.
- Die Nordwest-Londoner Gesundheits- und Pflegepartnerschaft. North West London Diabetes Guidelines (Zugriff am 23/9/2020).
Verwandte Seiten
Erstellen Sie ein Konto, um Seitenanmerkungen hinzuzufügen
Fügen Sie dieser Seite Informationen hinzu, die Sie während eines Beratungsgesprächs benötigen, z. B. eine Internetadresse oder eine Telefonnummer. Diese Informationen werden immer angezeigt, wenn Sie diese Seite besuchen