Die Herzinsuffizienz ist ein komplexes klinisches Syndrom mit Symptomen und Anzeichen, die darauf hindeuten, dass die Pumpleistung des Herzens beeinträchtigt ist (1):
- Wenn hauptsächlich die linke Herzkammer betroffen ist, kann dies entweder auf eine Kontraktionsschwäche oder eine gestörte Entspannung der linken Herzkammer zurückzuführen sein.
- andere Probleme, die die rechte Herzkammer, die Herzklappen, den Lungenkreislauf oder den Herzbeutel betreffen, können zur Entwicklung einer Herzinsuffizienz führen
- Derzeit wird bei fast 1 Million Menschen im Vereinigten Königreich eine Herzinsuffizienz diagnostiziert, wobei jedes Jahr 200 000 neue Fälle hinzukommen.
- Das Durchschnittsalter bei der Diagnose liegt bei 76 Jahren. Die steigende Lebenserwartung, auch bei Menschen mit ischämischen Herzkrankheiten und Bluthochdruck, hat die Häufigkeit der Herzinsuffizienz erhöht.
- Die zunehmende Prävalenz der Adipositas ist ein weiterer Grund für die steigende Inzidenz und Prävalenz der Herzinsuffizienz.
Bei der Herzinsuffizienz (HF) handelt es sich um ein Syndrom und nicht um einen einzelnen pathologischen Prozess, bei dem eine Beeinträchtigung des Herzens als Pumpe zur Unterstützung des physiologischen Kreislaufs vorliegt (1). Patienten mit Herzinsuffizienz weisen die folgenden Merkmale auf:
- Symptome, die für eine Herzinsuffizienz typisch sind, z. B. - Atemnot und Erschöpfung in Ruhe oder bei geringerer als der normalen Belastung, Müdigkeit und
- Anzeichen einer Flüssigkeitsretention, z. B. Pleuraerguss, erhöhte JVP, periphere Ödeme und
- objektive Hinweise auf eine Anomalie der Struktur oder Funktion des Herzens in Ruhe, z. B. Herzgeräusche, drittes Herzgeräusch (3)
Die Funktionsreserve des Herzens ist stark reduziert, und es kommt zu entsprechenden Veränderungen in vielen Organsystemen.
Die Herzinsuffizienz kann als akut oder chronisch beschrieben werden:
- akute Herzinsuffizienz - ein rasches Auftreten oder eine Veränderung der folgenden Anzeichen und Symptome:
- Dyspnoe (Atemnot)
- Ödeme, entweder in der Lunge oder in der Peripherie
- Unterperfusion der Organe
- Tachykardie
- eine chronische Herzinsuffizienz kann schleichender verlaufen:
- chronische Bewegungseinschränkung
Da die Geschwindigkeit des Auftretens und die Dauer der Symptome bei akuter und chronischer HF unklar sind, schlug die Europäische Gesellschaft für Kardiologie vor, die HF genauer als neu auftretend, vorübergehend oder chronisch zu beschreiben (2).
Klassifizierung nach der linksventrikulären Auswurffraktion (LVEF)
- HF mit erhaltener Auswurffraktion (HFpEF): eine LVEF von ≥50 %, früher als diastolische Herzinsuffizienz bezeichnet
- HF mit leicht reduzierter Ejektionsfraktion (HFmrEF): eine LVEF von 41% bis 49%.
- HF mit reduzierter Auswurffraktion (HFrEF): eine LVEF von ≤40 %.
- HF mit verbesserter Auswurffraktion (HFimpEF): definiert durch eine Ausgangs-LVEF ≤40%, einen Anstieg von ≥10% gegenüber dem Ausgangswert und eine anschließende Messung einer LVEF >40%
Das NICE hat eine Behandlung der chronischen Herzinsuffizienz auf der Grundlage der oben genannten LVEF-Klassifizierung vorgeschlagen (1):
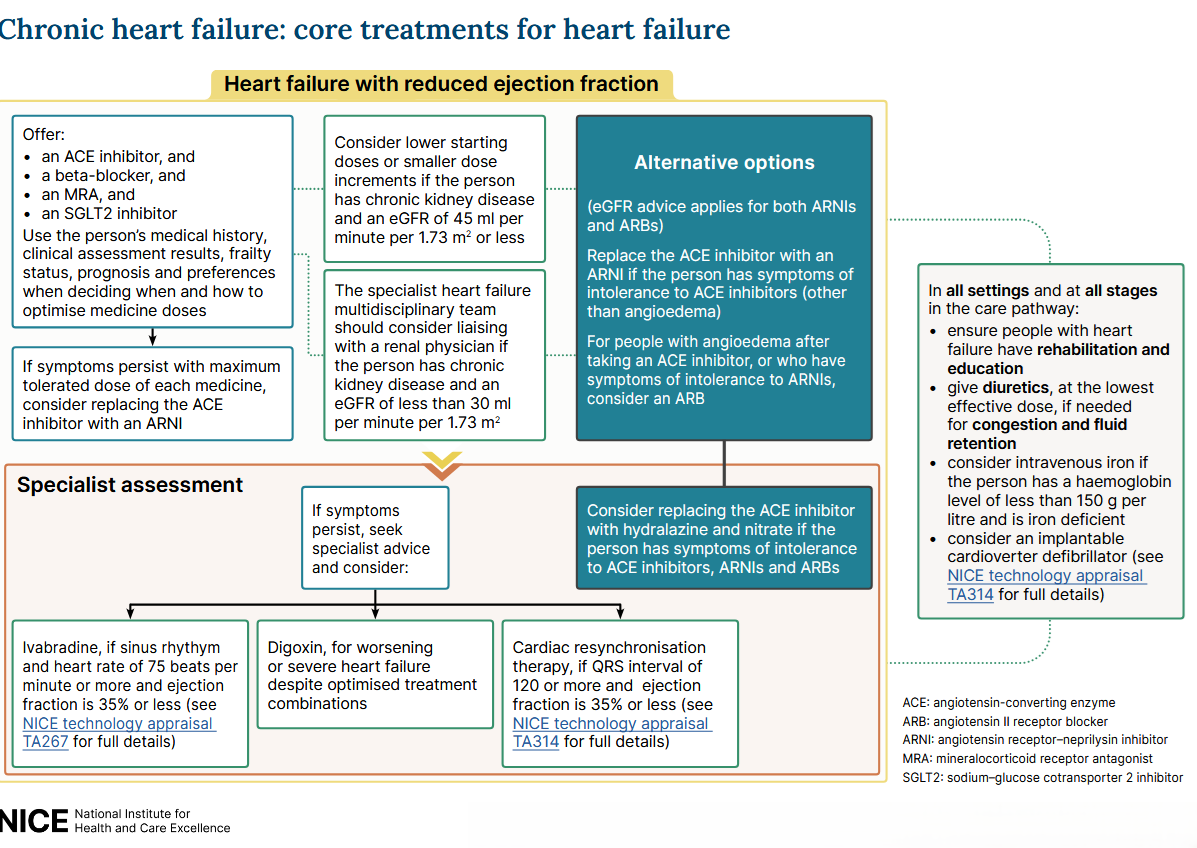
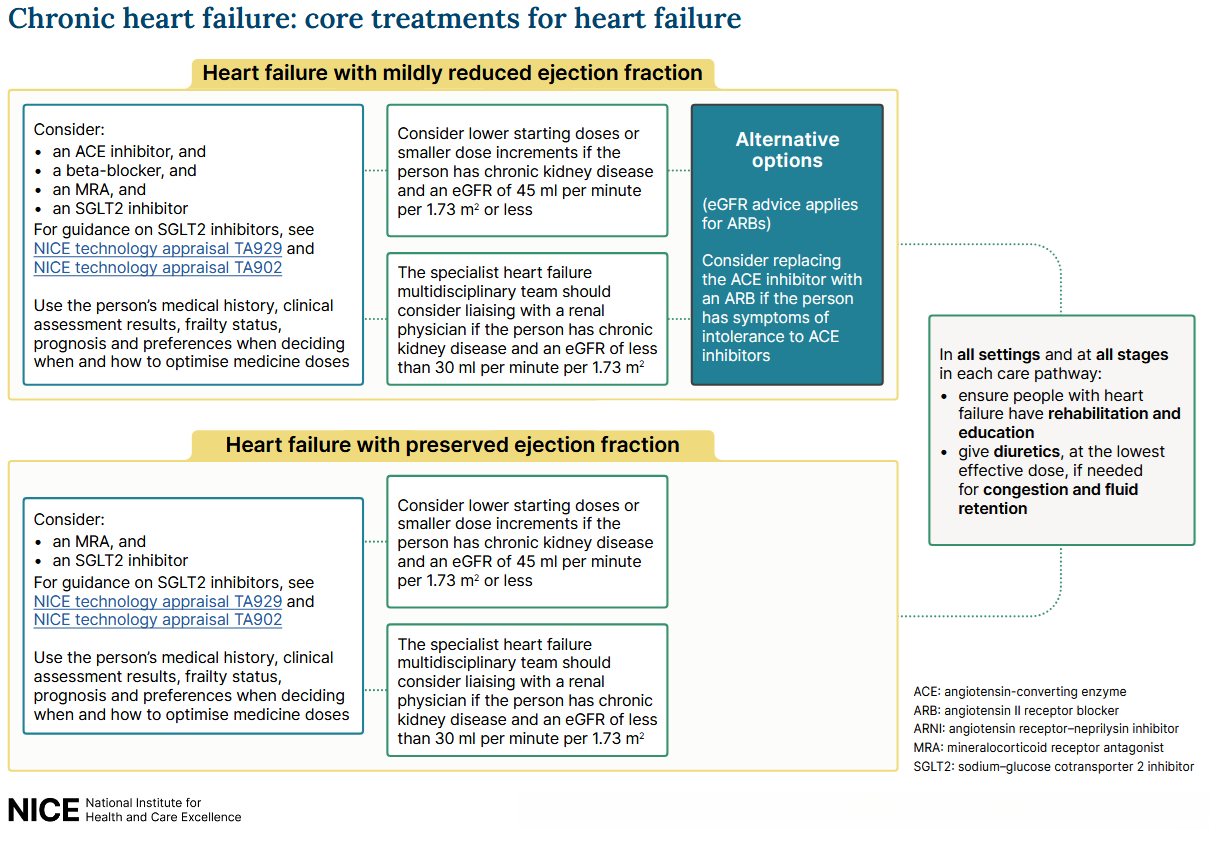
Flüssigkeitsrestriktion und Herzinsuffizienz
- Die Ergebnisse der FRESH-UP-Studie zeigen, dass eine Einschränkung der Flüssigkeitszufuhr für Patienten mit chronischer Herzinsuffizienz möglicherweise keinen Nutzen hat (3).
Referenz:
- NICE. Chronische Herzinsuffizienz bei Erwachsenen: Diagnose und Behandlung. NICE-Leitlinie NG106. Veröffentlicht im September 2018, zuletzt aktualisiert im September 2025.
- Europäische Gesellschaft für Kardiologie. Clinical Practice Guidelines. 2023 Focused Update of the 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure.
- Beckers-Wesche F et al. Liberale Flüssigkeitszufuhr versus Flüssigkeitsrestriktion bei chronischer Herzinsuffizienz: eine randomisierte klinische Studie. Nat Med. 2025 Mar 30.
Verwandte Seiten
- Klassifizierung
- Epidemiologie
- Pathophysiologie
- Risikofaktoren
- Klinische Merkmale
- Nachforschungen
- Diagnose der Herzinsuffizienz (linksventrikuläre Dysfunktion) in der Primärversorgung
- Differentialdiagnose
- Management der Herzinsuffizienz
- Komplikationen
- Prognose
- NICE-Leitlinien - chronische Herzinsuffizienz (CHF)
- Überweisungskriterien aus der Primärversorgung - chronische Herzinsuffizienz (CHF)
- Kongestive Herzinsuffizienz (und Flugtauglichkeit)
- Autofahren und Herz-Kreislauf-Erkrankungen (CVD)
- Natriuretisches Peptid vom Gehirntyp (Typ B BNP) bei der Erkennung von kongestiver Herzinsuffizienz
- Natriuretisches Peptid vom Gehirntyp ( BNP Typ B ) bei der Erkennung von akuter Herzinsuffizienz
- SGLT2-Hemmer und Herzinsuffizienz
- Sacubutril
Erstellen Sie ein Konto, um Seitenanmerkungen hinzuzufügen
Fügen Sie dieser Seite Informationen hinzu, die Sie während eines Beratungsgesprächs benötigen, z. B. eine Internetadresse oder eine Telefonnummer. Diese Informationen werden immer angezeigt, wenn Sie diese Seite besuchen