Consulter les conseils d'experts et les directives locales.
La vitamine D est constituée de composés liposolubles ayant une activité similaire sur la physiologie du calcium et du phosphate : amélioration de l'absorption gastro-intestinale et augmentation du dépôt osseux.
- les principales fonctions biologiques de la vitamine D sont la régulation de l'absorption et du métabolisme du calcium et du phosphate, et le maintien du taux de calcium plasmatique par le biais de la résorption et de la formation osseuses
- ces actions contribuent à la formation et au maintien d'os sains
- des études d'observation suggèrent que la vitamine D contribue également au maintien d'un système immunitaire sain et à la régulation de la croissance et de la différenciation cellulaires, afin de protéger contre certains cancers.
Les agents comprennent :
- vitamine D2 - ergocalciférol
- pro-vitamine D3 - 7-déhydrocholestérol
- vitamine D3 - cholécalciférol
- 25-hydroxycholécalciférol - 25-HCC - calcidiol
- 1,25-dihydroxycholécalciférol - 1,25-DHCC - calcitriol
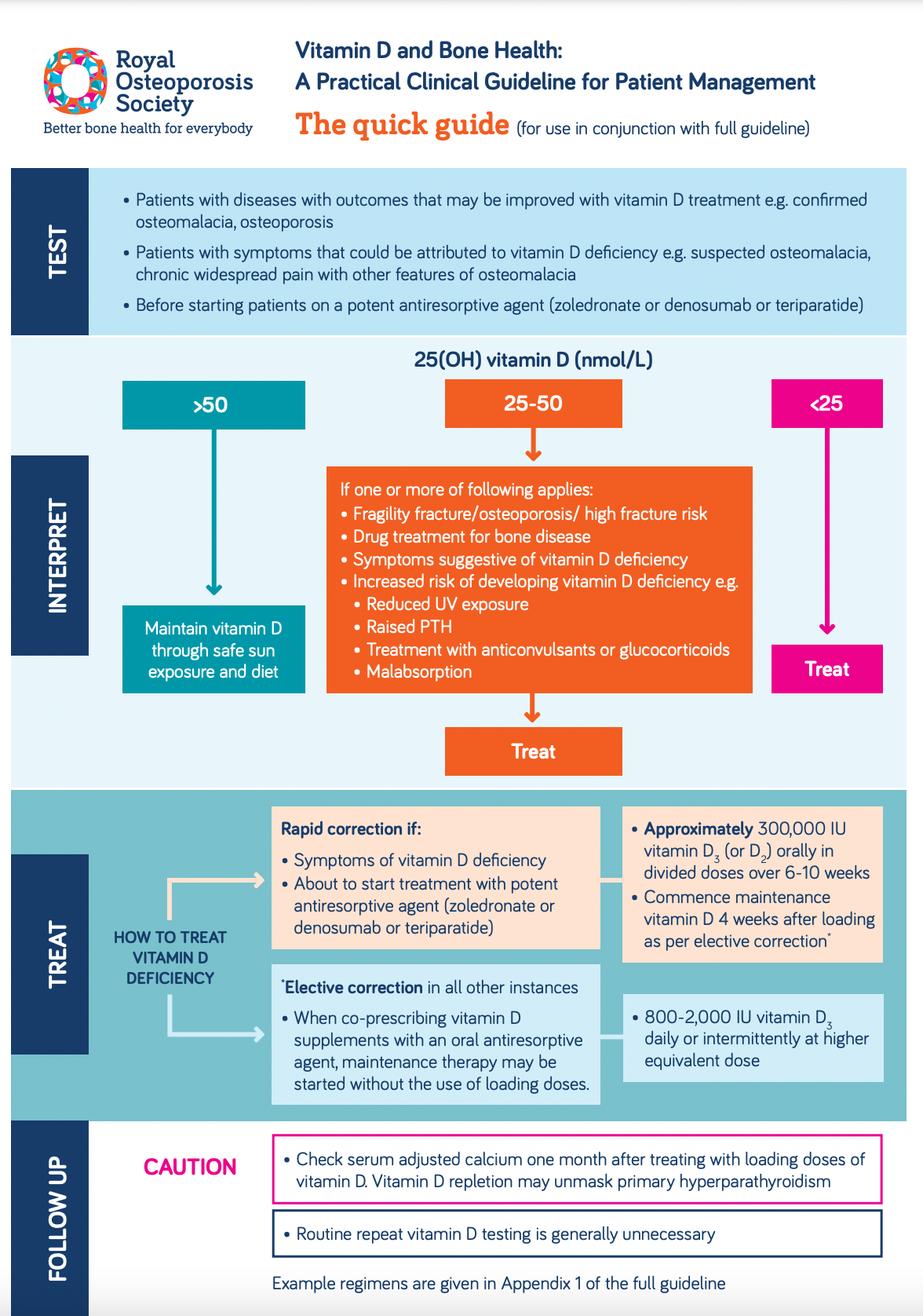
Principales recommandations :
- la mesure de la 25(OH)D plasmatique est le meilleur moyen d'estimer le statut en vitamine D (1) :
- la mesure de la 25(OH)D plasmatique est recommandée pour :
- les patients présentant des symptômes musculo-squelettiques qui pourraient être attribués à une carence en vitamine D
- les patients soupçonnés de souffrir de maladies osseuses pouvant être améliorées par un traitement à la vitamine D
- les patients souffrant de maladies osseuses, avant un traitement spécifique où la correction de la carence en vitamine D peut être nécessaire.
- la mesure de la 25(OH)D plasmatique est recommandée pour :
- le contrôle de routine de la 25(OH)D plasmatique n'est généralement pas nécessaire mais peut être approprié chez les patients présentant une carence en vitamine D symptomatique ou une malabsorption et en cas de suspicion de mauvaise observance du traitement (1).
- dans la plupart des cas, il n'est pas nécessaire de procéder à un dosage systématique de la vitamine D chez les patients souffrant d'ostéoporose ou de fracture de fragilité, auxquels on peut prescrire une supplémentation en vitamine D en même temps qu'un traitement antirésorptif oral (1)
- lorsqu'une correction rapide de la carence en vitamine D est nécessaire, par exemple chez les patients présentant une maladie symptomatique ou sur le point de commencer un traitement avec un agent antirésorptif puissant (zolédronate, dénosumab ou tériparatide), le schéma thérapeutique recommandé est basé sur des doses de charge fixes suivies d'un traitement d'entretien régulier (1) :
- un régime de charge pour fournir un total d'environ 300 000 UI de vitamine D, administré soit en doses hebdomadaires séparées, soit en doses quotidiennes sur une période de six à dix semaines
- un traitement d'entretien comprenant des doses de vitamine D équivalentes à 800-2 000 UI par jour (occasionnellement jusqu'à un maximum de 4 000 UI par jour), administrées quotidiennement ou de façon intermittente à des doses plus élevées.
- lorsque la correction de la carence en vitamine D est moins urgente et en cas de prescription conjointe de suppléments de vitamine D et d'un agent antirésorptif oral, le traitement d'entretien peut être entamé sans dose de charge (1).
Traitement de la carence en vitamine D chez l'adulte (1) :
- les seuils suivants de vitamine D chez l'adulte sont adoptés par les praticiens britanniques en ce qui concerne la santé osseuse :
- un taux plasmatique de 25(OH)D <25 nmol/L est insuffisant
- un taux plasmatique de 25-50 nmol/L de 25(OH)D peut être insuffisant chez certaines personnes
- un taux plasmatique de 25(OH)D > 50 nmol/L est suffisant pour la quasi-totalité de la population.
- seuils de traitement (1) :
- 25OHD plasmatique < 25 nmol/L : traitement recommandé
- plasma 25OHD 25-50 nmol/L: le traitement est conseillé aux patients présentant les caractéristiques suivantes :
- fracture de fragilité, ostéoporose documentée ou risque élevé de fracture
- traitement avec des médicaments antirésorptifs pour une maladie osseuse
- symptômes évocateurs d'une carence en vitamine D
- risque accru de développer une carence en vitamine D à l'avenir en raison d'une exposition réduite au soleil, d'un code vestimentaire religieux/culturel, d'une peau foncée, etc.
- augmentation de la PTH
- médication avec des médicaments antiépileptiques ou des glucocorticoïdes oraux
- 25OHD plasmatique > 50 nmol/L : rassurer le patient et lui donner des conseils sur le maintien d'un taux adéquat de vitamine D grâce à une exposition sûre au soleil et à un régime alimentaire.
- 25OHD plasmatique < 25 nmol/L : traitement recommandé
- la vitamine D3 (cholécalciférol) par voie orale est le traitement de choix en cas de carence en vitamine D (1)
- lorsqu'une correction rapide de la carence en vitamine D est nécessaire, par exemple chez les patients présentant une maladie symptomatique ou sur le point de commencer un traitement avec un agent antirésorptif puissant (zolédronate ou dénosumab), le schéma thérapeutique recommandé est basé sur des doses de charge fixes suivies d'un traitement d'entretien régulier :
- un régime de charge pour fournir un total d'environ 300 000 UI de vitamine D, administré soit en doses hebdomadaires distinctes, soit en doses quotidiennes sur une période de 6 à 10 semaines
- un traitement d'entretien comprenant des doses de vitamine D équivalentes à 800-2000 UI par jour (occasionnellement jusqu'à 4000 UI par jour), administrées soit quotidiennement, soit de manière intermittente à des doses plus élevées.
- 1) Régimes de charge pour le traitement de la carence jusqu'à un total d'environ 300 000 UI administrées soit en doses fractionnées hebdomadaires, soit en doses fractionnées quotidiennes. Le régime exact dépendra de la disponibilité locale des préparations de vitamine D, mais il comprendra :
- 50 000 UI (comprimés, gélules ou liquide), une fois par semaine pendant six semaines (300 000 UI)
- capsules de 40 000 UI, administrées chaque semaine pendant sept semaines (280 000 UI)
- comprimés de 1 000 UI, quatre par jour, pendant 10 semaines (280 000 UI)
- capsules de 800 UI, cinq par jour pendant 10 semaines (280 000 UI)
- il convient de garder à l'esprit ce qui suit :
- les suppléments doivent être pris avec de la nourriture pour faciliter l'absorption
- les combinaisons calcium/vitamine D ne doivent pas être utilisées comme sources de vitamine D pour les régimes ci-dessus, étant donné le dosage élevé de calcium qui en résulte.
- 2) Des régimes d'entretien peuvent être envisagés un mois après la charge avec des doses équivalentes à 800 à 2000 UI par jour (occasionnellement jusqu'à 4000 UI par jour), administrées soit quotidiennement, soit de façon intermittente à une dose équivalente plus élevée.
Surveillance :
Tous les patients recevant des doses pharmacologiques de vitamine D doivent faire l'objet d'un contrôle de leur concentration plasmatique en calcium à des intervalles appropriés en fonction de l'indication et de la posologie, ou lorsque les symptômes cliniques l'indiquent (3).
- Il est recommandé de contrôler le calcium plasmatique ajusté un mois après la fin du régime de charge ou après le début de la supplémentation en vitamine D en cas d'hyperparathyroïdie primaire démasquée (1).
- la présence d'une hypercalcémie doit conduire à l'arrêt de la supplémentation en vitamine D avant de procéder à l'examen de l'hypercalcémie.
- la présence d'une hypercalcémie doit conduire à l'arrêt de la supplémentation en vitamine D avant de procéder à l'examen de l'hypercalcémie.
- Il n'est pas nécessaire de contrôler systématiquement les taux de vitamine D, qui peuvent prendre 3 à 6 mois pour atteindre un état stable après le début du traitement (2).
- recontrôler les taux de vitamine D 6 mois après l'administration d'un traitement d'attaque à la vitamine D. Si les taux ne sont toujours pas optimaux, il convient de les vérifier. Si les taux ne sont toujours pas optimaux, il convient de discuter de l'observance du traitement. Il est également possible d'envisager une orientation vers un spécialiste approprié.
Notes :
- conversion de la dose (2) :
- la dose de vitamine D en microgrammes peut être calculée en divisant le nombre d'unités internationales par 40. La vitamine D2 (ergocalciférol) et la vitamine D3 (colécalciférol) sont considérées comme ayant la même puissance.
- bien qu'il semble que le début de l'action de la vitamine D3 soit plus rapide.
- pour les végétaliens, les produits à base de vitamine D2 (ergocalciférol) dérivés de plantes sont les plus adaptés (2).
- Cependant, les prescripteurs devront également vérifier la formulation du produit (par exemple, certains produits à base d'ergocalciférol sont formulés dans une capsule de gélatine, ce qui est inacceptable pour les végétaliens).
- Cependant, les prescripteurs devront également vérifier la formulation du produit (par exemple, certains produits à base d'ergocalciférol sont formulés dans une capsule de gélatine, ce qui est inacceptable pour les végétaliens).
- ces suppléments combinés de calcium et de vitamine D ne sont pas systématiquement indiqués chez les patients présentant de faibles taux de vitamine D3 à moins que le patient ne souffre également d'hypocalcémie. Le composant calcium peut être inutile et peut réduire l'observance en raison de son caractère peu appétissant. Les taux de calcium sérique doivent cependant être surveillés (2).
- les analogues puissants de la vitamine D à courte durée d'action, tels que l'alfacalcidol ou le calcitriol, ne doivent PAS être utilisés dans cette situation, car il n'existe aucune preuve de leur efficacité et ils peuvent entraîner une hypercalcémie.
- AVERTISSEMENT : ALLERGIES AUX NOIX/SOJA
- les préparations de vitamine D telles que dekristol et Fultium D3 contiennent de l'huile d'arachide ; Drisdol, Calceos et Adcal D3 contiennent de l'huile de soja. Pour plus de détails sur les excipients, se référer aux RCP individuels.
- Le lait maternel de femmes prenant des doses pharmacologiques de vitamine D peut provoquer une hypercalcémie s'il est administré à un nourrisson (4).
- des préparations en vente libre (par ex. gélules, liquides) d'huiles de foie de morue ou de flétan sont disponibles et contiennent des doses de 2,5 à 20 µg (100 à 800 UI) de vitamine D.
- la supplémentation en vitamine D est contre-indiquée chez les patients présentant une hypercalcémie ou une calcification métastatique
- les contre-indications relatives comprennent l'hyperparathyroïdie primaire, les calculs rénaux et l'hypercalciurie sévère
- les patients souffrant d'insuffisance rénale légère à modérée ou connus pour avoir une hypercalciurie légère doivent être surveillés attentivement lorsqu'ils prennent de la vitamine D chez les patients ayant des antécédents de calculs rénaux, l'excrétion urinaire de calcium doit être mesurée afin d'exclure une hypercalciurie, un problème qui nécessite l'intervention d'un spécialiste
- l'évaluation de l'amélioration du statut en vitamine D (25OHD) sous traitement de substitution (1)
- le contrôle de routine de la 25OHD sérique n'est généralement pas nécessaire, mais peut être approprié chez les patients présentant une carence en vitamine D ou une malabsorption symptomatique et en cas de suspicion d'une mauvaise observance du traitement.
- il existe une variabilité considérable entre les résultats des études examinant la réponse à la dose de supplémentation en vitamine D, mais il semble qu'une grande partie de cette incohérence résulte des effets confondants de l'exposition aux UV pendant les mois d'été. Lorsque l'on se limite aux résultats des études qui ont examiné l'effet de la supplémentation sur les niveaux de 25OHD en hiver, les résultats sont plus cohérents :
- un supplément quotidien de 20 à 25 µg (800 à 1000 UI) de calciférol entraîne une augmentation de la 25OHD de 24 à 29 nmol/L. La plupart de ces études ont suggéré qu'un nouveau niveau stable de 25OHD est atteint après environ 3 mois et peut-être pas avant 6 mois.
- "Par conséquent, c'est un gaspillage de ressources que de mesurer les taux de vitamine D trop tôt après le début de la thérapie. Le traitement doit durer au moins 3 mois et il peut être plus prudent d'attendre que 6 mois se soient écoulés..."(1)
- supervision par un spécialiste de la supplémentation en vitamine D (1)
- si le patient est atteint de tuberculose ou de sarcoïdose
- les patients atteints d'une maladie granulomateuse présentent un risque d'hypercalcémie en raison de l'augmentation de l'activité de la 1alpha-hydroxylase (qui convertit la 25OHD en 1,25(OH)2D active). Des cas de toxicité ont été signalés lors du traitement à la vitamine D de la tuberculose et chez des patients atteints de sarcoïdose active. Il convient de demander l'avis d'un spécialiste avant d'entamer un traitement à la vitamine D chez ces patients.
- il est possible d'identifier des sous-groupes de patients incapables de maintenir un statut adéquat en vitamine D. Ces patients peuvent avoir besoin d'une substitution plus agressive ou d'un traitement plus efficace. Ces patients peuvent avoir besoin d'un remplacement plus agressif ou d'un programme d'entretien sous la supervision d'un spécialiste dans un environnement de soins secondaires.
- les directives locales suggèrent de demander l'avis d'un spécialiste en cas d'insuffisance rénale grave (DFGe<30ml/min), de grossesse, d'hyperparathyroïdie ou de maladie de Paget (2)
- si le patient est atteint de tuberculose ou de sarcoïdose
- les enfants à partir d'un an et les adultes ont besoin de 10 µg (400 UI) de vitamine D par jour, y compris les femmes enceintes et allaitantes et les personnes présentant un risque de carence en vitamine D
- les bébés jusqu'à l'âge d'un an ont besoin de 8,5 à 10 µg de vitamine D par jour (5).
Référence :
- Société royale de l'ostéoporose (2020). Vitamin D and Bone Health : Une directive clinique pratique pour la prise en charge des patients.
- NHS Coventry and Warwickshire (2020). Vitamin D Prescribing Guidelines - Adults (Lignes directrices pour la prescription de vitamine D - Adultes). Accessible à l'adresse suivante https://www.covwarkformulary.nhs.uk/docs/chapter09/CG019-Vitamin%20D%20Guidelines.pdf (consulté le 16 mai 2022)
- Specialist Pharmacy Service. Safety considerations when using Vitamin D. Disponible sur : https://www.sps.nhs.uk/articles/safety-considerations-when-using-vitamin-d/#id-monitoring (consulté le 24 juin 2024)
- Carence primaire en vitamine D chez les adultes Drug and Therapeutics Bulletin 2006;44:25-29.
- NHS (2020). Vitamin D. Disponible à l'adresse suivante https://www.nhs.uk/conditions/vitamins-and-minerals/vitamin-d/ (consulté le 16 mai 2022)
Pages connexes
- Sources de vitamine D
- Interaction entre certains médicaments et la supplémentation en vitamine D
- Traitement d'entretien après supplémentation en vitamine D
- Métabolisme de la vitamine D
- Physiologie de la vitamine D
- Carence en vitamine D
- Excès de vitamine D
- Rôle dans d'autres processus pathologiques
- Possibilité de non-adhésion à la supplémentation en vitamine D
- Apports journaliers recommandés en vitamine D
- Supplémentation en vitamine D et risque d'excès de vitamine D (toxicité)
- Supplémentation en vitamine D et en acides gras oméga-3 d'origine marine et maladies auto-immunes incidentes
- Vitamine D et développement du diabète sucré
- Supplémentation en vitamine D et risque de fracture chez les adultes en bonne santé
- Vitamine D et cancer
Créer un compte pour ajouter des annotations aux pages
Ajoutez à cette page des informations qu'il serait utile d'avoir à portée de main lors d'une consultation, telles qu'une adresse web ou un numéro de téléphone. Ces informations seront toujours affichées lorsque vous visiterez cette page.